- सागर बुढाथोकी
नेपालमा अपवाद बाहेक अधिकांश जटिल रोगका विशिष्टीकृत सेवाका लागि दरबन्दी नै छैन। सरकारको यही नीतिका कारण एकातिर विशेषज्ञ जनशक्तिको उत्पादन कम हुँदा नयाँ रोग पहिचान र उपचारमा सकस छ अर्कोतिर, विदेशबाट पढाइ सकेर फर्किएका चिकित्सक फेरि विदेश फर्कन थालेका छन्।

रक्त सञ्चार केन्द्रले रगत संकलन, प्रशोधन, भण्डारण र वितरणको काम गर्छ। तर केन्द्रले गुणस्तर कायम गर्न नसक्दा संक्रमण तथा अंगभंगका घटना भइरहेका छन्।
रक्त सञ्चार केन्द्रको लापरबाहीको कारण ६ असार २०७४ मा थालासेमियाको उपचारका लागि रगत चढाइएका एक किशोर एचआईभी संक्रमित हुन पुगे। दक्ष जनशक्तिको अभावमा यस्ता घटना हुने गरेको जानकारहरू बताउँछन्।
उता, हाल नेपालमा उपलब्ध एकमात्र रक्त सञ्चार विज्ञ डा. विपिन नेपाल भने निजी अस्पताल ग्राण्डीमा काम गर्न बाध्य छन्। “२० वर्षअघिका टेक्निसियनले रगतको क्षेत्र ह्याण्डल गरिरहँदा धेरैको स्वास्थ्य बर्बाद भए पनि सुधारका लागि सरकार तयार देखिंदैन”, उनी भन्छन्।
२२ फागुन २०७६ मा तत्कालीन प्रधानमन्त्री केपी शर्मा ओलीको त्रिवि शिक्षण अस्पताल, महाराजगञ्जमा दोस्रो पटक मिर्गौला प्रत्यारोपण गरियो। त्यसबेला उपचारमा आवश्यक रगत ग्राण्डी अस्पतालको रक्त सञ्चार केन्द्रबाट ल्याइयो।
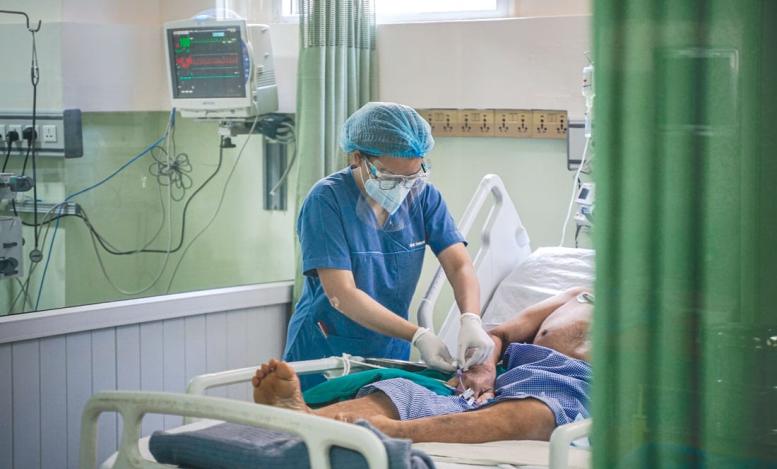
काठमाडौंस्थित त्रिवि शिक्षण अस्पतालको आईसीयू कक्षमा उपचार गरिंदै। तस्वीरः खोपके
देशभर ११७ वटा रक्त सञ्चार केन्द्र भए पनि गुणस्तरमा विश्वस्त हुन नसक्दा रगत ग्राण्डीबाटै ल्याउनु परेको थियो।
मानव अंग प्रत्यारोपण केन्द्र, भक्तपुर, त्रिवि शिक्षण अस्पताल, महाराजगञ्जमा जटिल शल्यक्रिया गर्नु पर्यो भने ग्राण्डीबाटै रगत लगिन्छ। अन्य रक्त सञ्चार केन्द्रले प्लेटलेट्स, प्लाज्मा, प्याक्डसेल जस्ता रक्ततत्व छुट्याएर दिन नसक्दा पनि ग्राण्डीकै भर पर्नु परेको हो।
कोभिड–१९ को संक्रमण भएपछि उपचारका लागि त्रिवि शिक्षण अस्पतालमा भर्ना भएका विराट मेडिकल कलेजका अध्यक्ष डा. ज्ञानेन्द्रमान सिंह कार्कीलाई १० साउन २०७७ मा प्लाज्माथेरापी दिइएको थियो। नेपालमा त्यसअघि प्लाज्माथेरापी नगरिएको हुँदा शिक्षण अस्पतालले ग्राण्डीका डा. नेपाललाई गुहार्यो। सरकारी अस्पतालमा विशिष्टीकृत सेवाका चिकित्सक नहुँदा निजीबाट चिकित्सक बोलाउनु परेको यो एउटा उदाहरण हो।
रक्त रोग विशेषज्ञ (क्लिनिकल हेमाटोलिस्ट) डा. विशेष पौड्यालले सन् २०१२ मा नेपालमा पहिलोपल्ट बोनम्यारो प्रत्यारोपण गरे। त्यसयता नेपालमै बोनम्यारो प्रत्यारोपण सम्भव भए पनि उनी एक्लैले सम्पूर्ण चाप धान्न सक्दैनन्। यस्तो हुँदाहुँदै पनि नेपालमा बोनम्यारो प्रत्यारोपणका एक्ला चिकित्सक उनी सिभिल अस्पतालमा ‘पटके करार’ मा छन्।
सरकारले हेमाटोलोजीका पर्याप्त चिकित्सक र आवश्यक पूर्वाधार तयार नपार्दा धेरै बिरामी बोनम्यारो प्रत्यारोपणको पहुँचमा नरहेको उनी बताउँछन्। “रक्त रोगजस्तो संवेदनशील विषयमा सरकारले दरबन्दी नखुलाउँदा एकातिर बिरामीले रोग पहिचान नभएरै ज्यान गुमाउनु परेको छ भने अर्कोतिर यस्ता विषय पढ्न चिकित्सकहरू प्रेरित हुनसकेका पनि छैनन्” डा. पौड्याल भन्छन्।
तीन वर्षअघि अमेरिकाबाट फर्किएका संक्रामक रोग विशेषज्ञ डा. प्रभात अधिकारीले न्युयोर्कको इन्टरफेथ मेडिकल सेन्टरबाट इन्टरनल मेडिसिन, युनिभर्सिटी अफ क्यालिफोर्नियाबाट संक्रामक रोगमा फेलोसिप र इजिप्टको युनिभर्सिटी अफ टेनिसी, मेम्फिसबाट क्रिटिकल केयर मेडिसिनमा फेलोसिप गरेका छन्। केही समय ग्राण्डी अस्पतालमा काम गरेका उनी अहिले कुनै पनि स्वास्थ्य संस्थामा आवद्ध छैनन्।

तस्वीरः हिमालया टिभी
कोभिड महामारीका बेला चर्चामा आएका संक्रामक रोग विशेषज्ञ डा. अनुप सुवेदीको कथा पनि अधिकारीको भन्दा फरक छैन। टेकुस्थित शुक्रराज ट्रपिकल तथा सरुवा रोग अस्पताल वा वीर नभए शिक्षण अस्पताल महाराजगञ्जमा करारमै भए पनि काम गर्न चाहेका डा. सुवेदीलाई त्यहाँ अवसर नै दिइएन।
स्वास्थ्य मन्त्रालयमा बस्ने प्रशासक र चिकित्सा शिक्षा अध्यापन गराउने एकेडेमिक क्षेत्रका प्रमुखलाई जनशक्ति उत्पादन, सेवा विस्तार तथा उपचारको गुणस्तर बढाउन चासो नभएको उनी बताउँछन्।
थाहा भएसम्म नेपालमा उपलब्ध तीन जना संक्रामक रोग विशेषज्ञमध्ये दुई जना सरकारी सेवा बाहिर छन्। एक जनाले हालै पाटन स्वास्थ्य विज्ञान प्रतिष्ठानमा करारमा नियुक्ति पाएका छन्।
कोभिड–१९ महामारीका बेला देशभर अस्पतालका आईसीयूमा क्रिटिकल केयर फिजिसियनको (इन्टेन्सिभिस्ट) अभाव भयो। चिकित्सकहरूका अनुसार, इन्टेन्सिभिस्ट नहुँदा कैयौं संक्रमितलाई बचाउन सकिएन।
एकैपटक एकभन्दा बढी अंगले काम गर्न छाडेका (मल्टी अर्गान फेलर) बिरामीलाई लेभल थ्री आईसीयूमा इन्टेन्सिभिस्टको निगरानीमा उपचार गर्नु जरूरी हुन्छ। तर नेपालमा एकाधमा बाहेक सरकारी स्वास्थ्य संस्थामा लेभल–३ स्तरको आईसीयू र क्रिटिकल केयर फिजिसियन छैनन्।
७ माघ २०७८ मा खोज पत्रकारिता केन्द्रले नेपालमा क्रिटिकल केयरमा राज्यले गरेको बेवास्ताका कारण स्वास्थ्य सेवामा परेको असर बारेको रिपोर्ट सार्वजनिक गरेको थियो।
नेप्लिज सोसाइटी अफ क्रिटिकल केयर मेडिसिन (एनएससीएम) का अनुसार क्रिटिकल केयर मेडिसिनमा डिएम गरेका २६ जना चिकित्सक नेपालमै छन्। तर, दरबन्दी नखुल्दा अधिकांश निजी अस्पतालमा काम गर्न बाध्य छन्।
एनएससीएमका महासचिव डा. हेमराज पनेरु भन्छन्, “विशेषज्ञ जनशक्ति नहुँदा सरकारी अस्पतालमा क्रिटिकल केयर युनिट नै छैनन्।”
सन् २०१९ मा भारतको अल इण्डिया इन्ष्टिच्युट अफ मेडिकल साइन्सबाट (एम्स) न्युरो इन्टरभेन्सनमा डिएम गरेर आएका डा. सुवास फुयाँल सरकारी अस्पतालमा अवसर नपाएका कारण निजीमा काम गरिरहेको बताउँछन्।
उनका अनुसार न्यूरो इन्टरभेन्सन सेवा सरकारी अस्पतालमा शुरू गर्न सके धेरै नागरिकले सुलभ दरमा सेवा पाउनेछन्। “प्राइभेट अस्पतालमा सबैको पहुँच हुँदैन तर, सरकारी अस्पतालमै यो सेवा शुरू गर्ने हो भने धेरै बिरामीको ज्यान बचाउन सकिन्छ”, उनी भन्छन्।
सन् २०१९ मा ‘पिडियाट्रिक क्लिनिकल इम्युनोलोजी एण्ड र्युमाटोलोजी’ विषयमा डिएम गरेका डा. धर्मागत भट्टराईले एक वर्षमै बालबालिकामा बाथ र प्रतिरक्षा प्रणालीमा हुने गडबडीका धेरै बिरामीको पहिचान र उपचार गरेका छन्। नेपालमा यस्ता रोगका बालबालिका धेरै भए पनि उपचार हुन नसकेको उनी बताउँछन्। हाल ह्याम्स र ओम अस्पतालमा सेवा दिइरहेका उनले सरकारी अस्पतालमा करारमै भए पनि काम गर्न प्रयास गरे तर, कुनै सरकारी अस्पतालले चासो देखाएनन्।

तस्वीरः हाम्राे डक्टर
सन् २०१९ मा भारतको एम्सबाट पिडियाट्रिक क्रिटिकल केयरमा डिएम गरेर आएका डा. विराज नेपालले सरकारी अस्पतालमा काम गर्न धेरै प्रयास गरे। तर, बिरामीको चाप अनुसारको क्रिटिकल केयरको सेवा दिन नसकेका कान्ति बाल अस्पताल, त्रिवि शिक्षण अस्पताल र पाटन अस्पतालले उनको सेवा लिन वास्ता नगर्दा हाल उनी निजी अस्पतालमा काम गरिरहेका छन्।
पिडियाट्रिक क्रिटिकल केयरमा डिएम गर्ने अर्का चिकित्सक डा. पुष्पराज अवस्थीले पनि स्वास्थ्य मन्त्रालय र विभागका प्रशासकहरूलाई आफ्नो विशेषज्ञता देशको लागि अत्यावश्यक भएको बुझाउन खोजे। तर, सरकारी ‘हाकिम’ ले उनको कुरै सुनेनन्। हाल उनी धनगढीस्थित सेती प्रादेशिक अस्पतालमा करारमा काम गरिरहेका छन् जहाँ बालबालिकाको लागि क्रिटिकल केयर सेवाको पूर्वाधार नै छैन।
डा. रमेश कँडेल सन् २०१५ मा भारतको एम्स कलेजबाट ‘एमडी इन जेरियाट्रिक मेडिसिन’ अध्ययन गरेर फर्कंदा यहाँका कुनै अस्पतालमा पनि ज्येष्ठ नागरिक रोग विशेषज्ञ नरहेको उनी बताउँछन्। बिरामीको संख्या धेरै तर, चिकित्सक नभएको अवस्थामा समेत उनी केही समय कामविहीन हुनुपर्यो। त्यसपछि उनी पाटन स्वास्थ्य विज्ञान प्रतिष्ठानमा करारमा नियुक्त भए।
पाटन अस्पतालमा रहँदा हजारौं ज्येष्ठ नागरिकको उपचार गरे पनि ‘जेरियाट्रिक मेडिसिन’ विषयको दरबन्दी नखुल्दा उनी ललितपुरस्थित किस्ट मेडिकल कलेज हुँदै अहिले राप्ती स्वास्थ्य विज्ञान प्रतिष्ठान दाङ पुगेका छन्।
“सरकारले दरबन्दी नखुलाएर हामी चिकित्सकलाई मात्र होइन ज्येष्ठ नागरिकलाई समेत अन्याय गरेको छ”, डा. कँडेल भन्छन्।
स्वास्थ्य तथा जनसंख्या मन्त्रालयले विभिन्न अस्पतालमा ज्येष्ठ नागरिक मैत्री स्वास्थ्य सेवा सञ्चालन गर्न २०७७ मा जेरियाट्रिक स्वास्थ्य सेवा सम्बन्धी निर्देशिका जारी गर्यो। निर्देशिकामा २४ वटा सरकारी अस्पतालबाट यो सेवा शुरू गर्ने उल्लेख छ।
उक्त निर्देशिकाका अनुसार ज्येष्ठ नागरिकलाई स्वास्थ्योपचार सेवा प्रदान गर्न सम्बन्धित विषयका दक्ष चिकित्सक एवं जेरियाट्रिक सेवा प्रदान गर्ने तालिमप्राप्त नर्स र अन्य जनशक्तिको व्यवस्था गर्ने उल्लेख छ। तर, नेपाल मेडिकल काउन्सिलमा दर्ता भएका ८ जना जेरियाट्रिक विशेषज्ञमध्ये पाँच जना स्वदेशमा अवसर नपाउँदा भारत पुगिसकेका उनीहरूका समकक्षी बताउँछन्।
मारमा बिरामी
पत्रपत्रिकामा आएका खबर अनुसार मात्रै पनि २०७७ साउनदेखि २०७९ वैशाखसम्ममा १४ जना बिरामी उपचार खर्च तिर्न नसकेर अस्पतालमा बन्धक भए। यीमध्ये दुईवटा अस्पतालमा शव नै बन्धक बनाइयो भने एउटा घटना उपचार शुल्कसँग सम्बन्धित आत्महत्याको थियो।
निजी अस्पतालमा भएका यी घटनाले मध्यम वर्गका नागरिकहरू पनि जटिल रोगको उपचारको पहुँचमा नरहेको देखिएकोे चिकित्सा समाजशास्त्री आमोद प्याकुरेल बताउँछन्। उनका अनुसार सरकारी अस्पतालमा विशिष्टीकृत सेवाको विस्तार प्राथमिकतामा नहुँदा यसको परिणाम कति भयावह हुन्छ भन्ने संकेत हो, यो।

विकसित देशमा एक हजार बालबालिकामध्ये एक जनालाई देखिने प्रतिरक्षा प्रणालीको गडबडी र बाथजन्य रोग नेपालमा पनि उल्लेख्य संख्याका बालबालिकामा हुन्छ। तर, उपचारको पहुँचमा निकै कम मात्र छन्। डा. भट्टराईका अनुसार अधिकांशको त रोग पहिचान नै हुँदैन।
क्लिनिकल हेमाटोलोजिस्ट डा. विशेष पौड्यालका अनुसार, सिभिल अस्पतालमा एक महीनामा कम्तीमा चार जनाको बोनम्यारो प्रत्यारोपण हुन्छ र पालो कुर्नेहरू ५० को हाराहारीमा हुन्छन्।
पहिचान नभएका अन्य वंशाणुगत रोगका बिरामीको सङ्ख्या त अनुमान बाहिरै छ। केमोथेरापीबाट निको नहुने रक्त क्यान्सरको उपचार बोनम्यारो प्रत्यारोपणबाट गरिन्छ।
कान्ति बाल अस्पतालका विशेषज्ञ चिकित्सक सुधीर सापकोटाका अनुसार, त्यहाँ आउने क्यान्सरका रोगीमध्ये आधाजसो रगत सम्बन्धी छन्। विशेषज्ञ अभावले समुदायमा रहेका धेरै बिरामी पहिचान गर्न नसकिएको र पहिचान भएकाको पनि उपचारमा ढिलाइ भएको उनी बताउँछन्।
सम्बन्धित चिकित्सकहरूका अनुसार नेपालमा एक वर्षमा अनुमानित तीनदेखि चार हजारको हाराहारीमा रक्त क्यान्सरका बिरामी भेटिन्छन्। यस सम्बन्धी उपलब्ध आधा दर्जन चिकित्सक सबै काठमाडौंमा मात्र छन्। तीमध्ये पनि दुई जना मात्रै सार्वजनिक अस्पतालमा।
रगत तथा क्यान्सर रोग विशेषज्ञ डा. अजयकुमार झा समुदायमा भएका क्यान्सर रोगीमध्ये केही मात्रै उपचारको लागि काठमाडौं आइपुग्ने र तीमध्ये पनि विपन्न नागरिकले पालो कुर्दाकुर्दै मर्नुपर्ने अवस्था रहेको बताउँछन्।
उनका अनुसार सरकारी अस्पतालमा पालो नपाएर निजीमा क्यान्सरको उपचार गराउन जाने ५० प्रतिशत मात्रै उपचार गरेर फर्कन्छन्।
नेपालमा थालासेमियाका बिरामीको संख्या अनुमानित ८०० रहेको टीआईएफ साइप्रसद्वारा प्रकाशित एक अनुसन्धानमूलक पुस्तकमा उल्लेख छ। प्रत्येक वर्ष यस्ता ३२७ नयाँ बिरामी थपिन्छन्। २०७४ सालको एउटा अध्ययनले थारू समुदायका करीब दुई लाख व्यक्ति सिकलसेलबाट पीडित रहेको देखाएको छ।
सिभिल अस्पतालमा मात्रै हरेक वर्ष रगतसम्बन्धी रोगका करीब २०० नयाँ विरामी उपचारका लागि पुग्छन्। अप्लास्टिक एनिमिया भनिने बोनम्यारो सुक्ने रोग लागेका १०० व्यक्तिलाई समयमै प्रत्यारोपण गरिए ८० जनालाई बचाउन सकिन्छ। तर, सिभिल अस्पतालमा मात्रै हरेक साता पुग्ने यस्ता १० जना रोगी सबैको उपचार गर्न नसकिएको डा. पौड्याल बताउँछन्।
नेपालमा बोनम्यारो प्रत्यारोपण गर्नुपर्ने कुल बिरामीमध्ये एक प्रतिशतलाई मात्रै पनि जनशक्ति अभावमा उपचार गर्न नसकिएको उनको भनाइ छ। उनी भन्छन्, “सरकारी सेवामा दरबन्दी नै नखुल्ने हो भने उपचार नपाएर ज्यान गुमाउने हजारौं बिरामीको रोगबारे कसैलाई थाहै हुन्न।”
नेपालमा अपाङ्गताको पहिलो र मृत्यु हुनुको तेस्रो ठूलो कारण मस्तिष्कघात हो। प्रत्येक हप्ता औसतमा दुई जना बिरामी महँगो उपचार शुल्कका कारण बाँसबारीस्थित न्युरो अस्पतालबाट अन्य विकल्प खोज्दै फर्कने गरेको डा. सुवास फुयाँल बताउँछन्।
न्यूरो इन्टरभेन्सन प्रविधि सहज हुँदाहुँदै पनि आफूले विपन्न बिरामीलाई सेवा दिन नसकेकोमा उनी ग्लानि महसूस गर्छन्। बिरामीको अवस्था र रोगको जटिलताको आधारमा न्यूरो इन्टरभेन्सन प्रविधिबाट उपचार गर्न रु.५० हजारदेखि २० लाखसम्म खर्च लाग्ने गरेको तर, सरकारी अस्पतालमा यो सेवा निजीमा भन्दा ५० प्रतिशत सस्तोमा दिन सकिने डा. फुयाँलको भनाइ छ।
विश्व स्वास्थ्य सङ्गठनका अनुसार संक्रामक रोग विश्वकै सार्वजनिक स्वास्थ्यका लागि जोखिमपूर्ण छ। कोभिड–१९ महामारीले पनि नेपालमा छुट्टै विशिष्टीकृत संक्रामक रोग केन्द्र आवश्यक भइसकेको छ। तर, स्वास्थ्य मन्त्रालयको दरबन्दीमा संक्रामक रोग विशेषज्ञको दरबन्दी समेत छैन।
कान्ति बाल अस्पतालमा आईसीयू खाली नभएर दैनिक दुईदेखि तीन जना बिरामी बालबालिकालाई अन्य निजी अस्पताल रेफर गर्नुपर्छ। सरकारले चाहने हो भने पिडियाट्रिक क्रिटिकल केयरका विज्ञको समूह बनाएर एकै पटकमा धेरै बालबालिकालाई सेवा दिन सक्ने पिडियाट्रिक क्रिटिकल केयर विज्ञ डा. नेपाल बताउँछन्।
नेपाल मेडिकल काउन्सिलमा दर्ता भएका पिडियाट्रिक क्रिटिकल केयरमा डिएम गरेका चिकित्सक डा. नेपाल र डा. अवस्थी मात्रै हुन्। डा. अवस्थी क्रिटिकल केयर नपाएर बालबालिकाको ज्यान गइरहँदा त्यही विषयका विज्ञको लागि दरबन्दी नखुल्नु दुःखद भएको बताउँछन्। “क्रिटिकल केयरको विज्ञ र त्यसको सेटअप नहुँदा कति धेरै बालबालिका मरिरहेका छन् भन्ने लेखाजोखा नै छैन, अहिले पनि उपचार नपाएर मर्न बाध्य हुनु भनेको राज्यको नीतिगत असफलता नै हो”, डा.अवस्थी भन्छन्।
सरकारको चरम बेवास्ता

विभिन्न विधाका विशिष्टीकृत सेवा दिने चिकित्सक सरकारी सेवामा नहुँदा भइरहेको मानवीय तथा आर्थिक क्षतिको यकिन तथ्यांक नभए पनि यसले स्वास्थ्य प्रणालीमा दीर्घकालीन क्षति पुर्याइरहेको पूर्व स्वास्थ्य सचिव डा. सेनेन्द्र उप्रेती बताउँछन्। रोग पहिचान नभएर वा पहिचान भए पनि उपचार नपाएर मर्ने नागरिकको हिस्सा ठूलो रहेको उनी बताउँछन्।
जनस्वास्थ्यविद् डा. बाबुराम मरासनी विशिष्टीकृत सेवा दिने चिकित्सकको लागि दरबन्दी नखुलाउँदासम्म राज्यलाई आवश्यक जनशक्ति उत्पादन नहुने र विदेशबाट पढेर आएकाहरू समेत नटिक्ने बताउँछन्। “स्वास्थ्य प्रणालीको स्तरवृद्धि र पुनर्संरचना नगरेका कारण बिरामीको संख्या नथेग्ने स्थिति भइसकेको छ”, उनी भन्छन्।
एक जना विशिष्टीकृत चिकित्सकले उपचार र जनशक्ति उत्पादन दुवै काम गर्न सक्छन्। तर, सरकारकै नीतिको कारण अहिले एकातिर विभिन्न विषयका विज्ञ चिकित्सक उत्पादन भइरहेका छैनन् भने अर्कातिर उपचार नपाएर बिरामीहरू ज्यान गुमाइरहेका जनस्वास्थ्यविद् डा. शरद वन्त बताउँछन्।
“एक जना विशिष्टीकृत चिकित्सक सरकारी सेवामा हुँदा उसले जनशक्ति उत्पादन र संरचना निर्माणमा योगदान दिन सक्छ, जुन अहिले हुनसकेको छैन”, उनी भन्छन्।
पूर्व स्वास्थ्य सचिव डा. उप्रेती स्वास्थ्य सेवा मध्यम वर्गको समेत पहुँच बाहिर जाँदै गरेको बताउँछन्। “विशिष्टीकृत सेवाका जनशक्ति सरकारले नै उत्पादन गर्नुपर्नेमा, आफ्नै खर्चले पढेर आएकालाई पनि काम गर्ने अवसर नदिंदा स्वास्थ्य प्रणालीमा सुधार हुनै सक्दैन”, उनी भन्छन्।
जनस्वास्थ्यविद् डा. केदार बरालका अनुसार स्वास्थ्य सेवाको असमान वितरण हटाउनको लागि पनि सरकारले विशिष्टीकृत सेवा दिने चिकित्सकको दरबन्दी खुलाउनुपर्छ। “सबै प्रदेशमा विभिन्न रोगका विशिष्टीकृत चिकित्सकलाई राख्न सकियो भने उपचारकै लागि निजी अस्पताल तथा काठमाडौं आउने बाध्यता रहन्न”, उनी भन्छन्।
स्वास्थ्य मन्त्रालयले दरबन्दी नखुलाए पनि पाटन स्वास्थ्य विज्ञान प्रतिष्ठान, चिकित्सा शिक्षा अध्ययन संस्थान (आईओएम), चिकित्सा विज्ञान राष्ट्रिय प्रतिष्ठान लगायत अरू एकेडेमिक संस्थानले करारमा समेत चिकित्सक राख्न सक्छन्। तर, हामीले कुराकानी गरेका अधिकांश चिकित्सकले त्यहाँ काम गर्ने इच्छा राख्दा पनि सकारात्मक जवाफ नपाएको बताउँछन्।
चिकित्सक उत्पादन गर्ने यस्ता प्रतिष्ठानले अन्य धेरै चिकित्सकलाई करारमा राखे पनि अपवाद बाहेक अन्य विशिष्टीकृत चिकित्सकलाई भने ठाउँ दिएका छैनन्। विशिष्टीकृत सेवाका चिकित्सक आवश्यक भए पनि उनीहरूले काम गर्नका लागि आवश्यक पूर्वाधार र संरचना नबनेका कारण लिन नसकिएको अधिकांश अस्पतालको भनाइ छ।
विशिष्टीकृत सेवाको लागि राज्यले लगानी नगर्दा स्वास्थ्य उपचारकै लागि वार्षिक रु.२ खर्बभन्दा बढी विदेशिने गरेको र करीब १७ प्रतिशत नागरिक स्वास्थ्य सेवा लिएकै कारण गरीब बनेको नेपाल हेल्थ एकाउण्ट २०१७ मा उल्लेख छ।
सरकारले अवसर दिन नसक्दा विदेशमा काम गरिरहेका तर, नेपाल फर्किन चाहने धेरै चिकित्सक उतै बसिरहेको संक्रामक रोग विशेषज्ञ डा. अनुप सुवेदी बताउँछन्। “नयाँ रोग पत्ता लागिरहेको र बिरामीको संख्या अचाक्ली बढिरहेको अवस्थामा त्यसलाई सम्बोधन गर्न राज्यले स्वास्थ्यमा लगानी गर्नै पर्छ, अब पनि बेवास्ता गर्दा धेरै ढिलो भइसक्छ”, उनी भन्छन्।
बढ्दो जनसंख्या, रोगको बदलिंदो प्रकृति, उपचार प्रविधि र पद्धतिमा भइरहेको परिवर्तनलाई ध्यानमा राखेर नयाँ विधागत दरबन्दीसँगै समग्र दरबन्दी थप गर्नुपर्ने पूर्व स्वास्थ्य सचिव डा. प्रवीण मिश्र बताउँछन्।
२०७६ माघमा प्रकाशित खोज पत्रकारिता केन्द्रको रिपोर्टले सरकारी छात्रवृत्तिमा पढेकामध्ये ५० प्रतिशतभन्दा बढी चिकित्सक विदेशिएको खुलासा गरेको थियो। जसको कारण सरकारले नयाँ दरबन्दी नखुलाउनु पनि हो। संक्रामक रोग विशेषज्ञ डा. सुवेदी सरकारले प्राथमिकतामा नै नराखेको कारण धेरै चिकित्सकले अवसर नपाएको बताउँछन्।
“देशलाई कस्ता चिकित्सक आवश्यक छ भन्ने कुरा नीतिनिर्माण तहमा बसेका व्यक्तिलाई थाहा नहुँदा स्वास्थ्य प्रणाली निजीको कब्जामा गएको छ”, उनी भन्छन्।
नेतृत्वलाई निजीकै मोह
सरकारी स्वास्थ्य सेवा अस्तव्यस्त पार्नको लागि स्वास्थ्य मन्त्रालयका उच्च अधिकारीहरू नै जिम्मेवार रहेको विज्ञहरू बताउँछन्। मन्त्रालयका उच्च अधिकारीले स्वास्थ्य मन्त्रालयको नेतृत्व सम्हाल्न आउने मन्त्रीलाई जनशक्तिको आवश्यकता र महत्वबारे बुझाउन नसकेको/नचाहेको डा. अनुप सुवेदी बताउँछन्।
मन्त्रालयका अधिकारीहरू भने मन्त्रीहरूले नै निजी स्वास्थ्य संस्था मैत्री ऐन बनाउन दबाव दिने गरेको बताउँछन्। “ठूला दलका नेताको आफ्नै मेडिकल कलेज र अस्पताल छ, सञ्चालकहहरू पनि नेतासँग पहुँचको कारण आफू अनुकूल नीति बनाउन लगाउँछन्”, मन्त्रालयमा उच्च तहमा कार्यरत एक कर्मचारी बताउँछन्।
स्वास्थ्य प्रणालीलाई हेर्ने राजनीतिक दृष्टिकोण नभएकाले नाफाखोर व्यवसायीहरूले ‘पोलिसी म्यानुपुलेट’ गर्ने चिकित्सा मानवशास्त्री सचिन घिमिरे बताउँछन्। अहिले नीतिनिर्माता, राजनीतिज्ञ र व्यवसायी एउटै व्यक्ति भएकाले व्यवसायीको हितमा नीति बन्ने गरेको उनको आरोप छ।
चिकित्सा समाजशास्त्री आमोद प्याकुरेल मेडिकल व्यवसायीको राजनीतिक कुण्डली खोज्ने हो भने नेपालको सरकारी स्वास्थ्य संस्था कसले र किन धरासायी बनाउँदै लगेका छन् भन्ने प्रष्ट हुने बताउँछन्। “राजनीतिक नेतृत्व र नीतिनिर्माण तहका कर्मचारी दुवै सक्षम नभएपछि व्यवसायीले प्रभावमा पर्छन्, त्यो नौलो होइन”, उनी भन्छन्।
विज्ञहरूले भनेझैं मेडिकल व्यवसायीहरू प्रष्टै देखिने गरी राजनीतिमा जोडिएका छन्। विराटनगरस्थित नोबेल मेडिकल कलेजका सञ्चालक डा. सुनिल शर्मा अहिले काठमाडौं मेडिकल कलेज र नेपालगञ्ज मेडिकल कलेजको समेत सेयर होल्डर हुन्। कांग्रेस नेता डा. शेखर कोइरालासँग निकट रहेका डा. शर्माले २०७४ सालको प्रतिनिधिसभा निर्वाचनमा मोरङको क्षेत्र नम्बर ३ बाट चुनाव लडेका थिए।
त्यस्तै, वीरगञ्जको नेशनल मेडिकल कलेजका सञ्चालक बसरुद्दिन अन्सारीको काठमाडौंस्थित नेपाल मेडिकल कलेजमा समेत लगानी छ। माओवादी हुँदै नेकपा एमाले निकट भएका अन्सारी २०७४ सालको निर्वाचनमा वीरगञ्ज महानगरपालिकाबाट मेयरको उम्मेदवार थिए। नेपालगञ्ज मेडिकल कलेजका प्रबन्ध निर्देशक डा. सुरेन्द्र कनौडिया कांग्रेसको तर्फबाट २०७४ सालको निर्वाचनमा नेपालगन्ज उपमहानगरपालिकामा मेयरको उम्मेदवार थिए।
बी एण्ड सी मेडिकल कलेज (प्रस्तावित) का सञ्चालक दुर्गा प्रसाईंको झापामा क्यान्सर अस्पताल सञ्चालनमा छ। प्रसाईं माओवादी हुँदै एमाले प्रवेश गरेका व्यवसायी हुन्। गण्डकी मेडिकल कलेजका खुमा अर्याल कांग्रेस निकट व्यवसायी हुन्।
१० साउन २०७८ मा व्यवसायी उमेश श्रेष्ठ स्वास्थ्य राज्यमन्त्री भए। जनमैत्री अस्पतालको नेतृत्व गरिरहेका उनी महेन्द्र नारायण निधि अस्पताल ट्रष्टको अध्यक्ष पनि हुन्।
ललितपुरको एकान्तकुनामा ‘हेलोइस’ नामक बुटिक अस्पताल खोल्ने योजना अघि सारेका श्रेष्ठले चितवन, नुवाकोटमा पनि अस्पताल खोल्ने योजना सार्वजनिक गरिरहेका छन्।
चिकित्सकको हकहितको लागि खुलेका संस्थाका पदाधिकारीको समेत आफ्नै अस्पताल छ।
प्रशासकको कनेक्सन, राजनीतिज्ञसँग र राजनीतिको कनेक्शन मेडिकल व्यवसायीसँग भएकाले नीतिमै प्रभाव परेको डा. सुवेदी बताउँछन्।
“विशिष्टीकृत सेवाको दरबन्दी नराख्नु एउटा दृष्टान्त हो, व्यवसायीहरूले राजनीतिक नेतृत्व र कर्मचारीलाई प्रभावमा पारेर अन्य दर्जनौं अनियमितता गरेका छन्”, डा. सुवेदी भन्छन्। खाेज पत्रकारिता केन्द्र ।




























